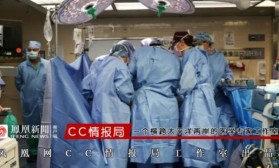
一只苍白无毛的小羊羔正侧躺在一只装满半透明液体、好像大号三明治包装的袋子里面。它紧闭着双眼,鼻子和四肢还时不时抽动一下,彷佛正沉浸于梦乡,不过按照孕期来算的话,它其实仅度过了总孕期的四分之三。
美国费城儿童医院(CHOP)的研究人员曾于2017年开展了一项人造子宫实验,这只小羊羔就是8只实验小羊之一。当年4月,该团队在发表研究[1]的同时发布了一段实验视频,该视频得到了广泛传播并激起了人们的想象——有些人想到了科幻小说中描述的那些完全在实验室中受孕与成长的人类。
目前CHOP的研究人员正在寻求许可,对其测试的“宫外新生儿发育环境”(EXTEND)的设备系统进行首批人体临床试验。该团队强调,该技术不被计划用于(而且也不足以)支持从受孕到出生的发育全过程。相反,科学家们所希望的是通过模拟自然子宫的某些部分,来提高极早早产儿的存活率并改善其预后。人类的极早早产对应的孕期不满 28 周,这一时长还不到足月孕期(通常在 37 到 40 周左右)的 70%。
CHOP的研究团队大胆预测了这项技术的潜力。2017年另一段描述该项目的视频中,在CHOP一直领导这项工作的胎儿外科医生Alan Flake说:“如果它最终能取得我们所预料的成功,那么大多数被预测有极早产风险的胎儿将在出生后被接入到我们这个系统中,而不是过早地接上呼吸机。” 2019 年,CHOP 团队的几名成员加入了美国费城的一家初创公司 Vitara Biomedical,该公司于此后筹集了 1 亿美元开发 EXTEND(Flake拒绝对为本文提出评论,称有“利益冲突”和“专有信息限制”。2017年那篇论文中Flake的合著者们也未回应《自然》置评请求)。

根据公开发表的数据,早产羊羔已经可以在人造子宫中存活4周。图源:E. A. Partridge et al./Nature Commun. (CC BY 4.0)
美国食品和药物管理局(FDA)于9月19日至20日召开独立顾问会议,会议讨论了监管和伦理方面的问题,并探讨该技术相关人体试验的可能形式。该委员会的讨论将受到来自全球各地数个正在开发类似设备的研究团体,以及研究健康公平、生殖权利等领域的生物伦理学家的审查。
“这绝对是令人兴奋的一步,而且人们为这一天已经等了很久。”美国哥伦比亚大学医学中心的生物伦理学家和新生儿学家Kelly Werner说,她不属于研发人造子宫技术的团队。“从事早产儿诊治工作的临床医生将密切关注这次会议。”她说。
早期尝试
根据世界卫生组织的定义,早产指的是孕期不满37 周时的分娩,有可能自然发生,也可能因某些状况(例如感染、激素失衡、高血压或糖尿病)使宫内环境变得不适宜胎儿生存所致。
早产构成一项严重的全球性健康问题,它是导致五岁以下儿童死亡和残疾的最主要原因。2020 年全球约有 1340 万例早产,而且早产相关的并发症在2019 年导致了约 90万例死亡。
婴儿死亡率与婴儿出生时的胎龄密切相关。在22周(被认为是胎儿可存活的临界点)或不满22周时,几乎没有胎儿能在子宫外存活。到 28 周时,大多数胎儿可以在宫外存活,但通常需要大量的生命支持。人造子宫技术旨在改善 22 至 28 周出生的早产儿的预后,其存活率虽然近年来有所提高,但其中常有长期健康问题。
瑞典一项对 250 万人所开展的研究[2]显示,孕 28 周之前出生的人中有78%的人会在成年时罹患哮喘、高血压、脑瘫和癫痫等疾病。在足月出生的人群中,比例为37%。
因为肺和大脑在人类发育过程中属于最后完全成熟的器官之列,在尤其是胎龄较小时出生的婴儿中,因而经常发生死亡和残疾。这就是产科医生为何要尽可能预防早产——胎儿在子宫内安全停留的时间越长,他们出生后长期存活和身体健康的几率就越高。
在自然状态下的子宫中,胎儿血液与母体血液通过胎盘这一临时器官交互,胎儿通过胎盘获取氧气、营养物质、抗体和激素信号,也通过胎盘清除废物。在上述多种功能中,人造子宫技术最为侧重于提供氧气和去除二氧化碳的功能,从而取代通常新生儿常用的机械通气装置。这些装置会损害新生儿尚处于发育阶段的脆弱肺脏,它们本应充满羊水。
Werner说,人造子宫“将帮助极早早产儿度过他们发生肺损伤和脑损伤风险最大的那段时间”。CHOP的研究小组表示,他们会让婴儿在接入该系统的数周后便脱离系统,届时婴儿的器官将发育得更完全,其后续的健康生存概率也将更高。
该研究小组的系统在工作时会将极早早产儿放入他们所说的“生物袋”(Biobag)中,其中填充了一种模拟羊水的富含电解质的液体。外科医生会将脐带中的血管连接到一个在体外为血液充氧的系统上。胎儿心脏仍然会像在自然子宫中一样泵血。
与脐带中的血管建立连接颇为困难,因为这些动脉十分细小,一旦婴儿分娩就开始收缩。因此,外科医生需要在几分钟内将血管连接到系统。整个手术过程“必须非常流畅”,依赖于高超的手术技巧和快速的操作过渡,英国伦敦大学学院的母胎医学专家Anna David说。
Flake及其同事们一直以来都在小羊羔身上测试该系统,羊羔因其在发育上与人类的相似性而常被用于胎儿研究。绵羊的妊娠期一般约为5个月,研究人员所使用的羊羔相当于人类妊娠23周时的胎儿。该团队于2017 年报告称,他们使用人造子宫让8只羊羔存活长达四周[1]。期间这些羊羔长出了羊毛,其肺和大脑也得以发育至成熟。四周后,研究人员们对这些羊羔实施安乐死,以便研究人员们研究该系统如何影响器官的发育。
自2017年以来,研究人员一直在测试能将动物连接到氧合机上的各种方法,而且一直在与FDA探讨启动相关临床试验的事宜。
多种办法
接受《自然》采访的研究人员表示,CHOP小组所研发的系统可能是最接近人体试验阶段的。但来自西班牙、日本、澳大利亚、新加坡和荷兰等国的各研究团队也正在研发人造子宫技术。美国密歇根大学安娜堡分校的胎儿外科医生George Mychaliska领导的一个团队提到了他们称为人造胎盘的设备。尽管实践上它与EXTEND系统目的相同,但两个团队所采用的方法却是截然不同的(见“生命支持”)。
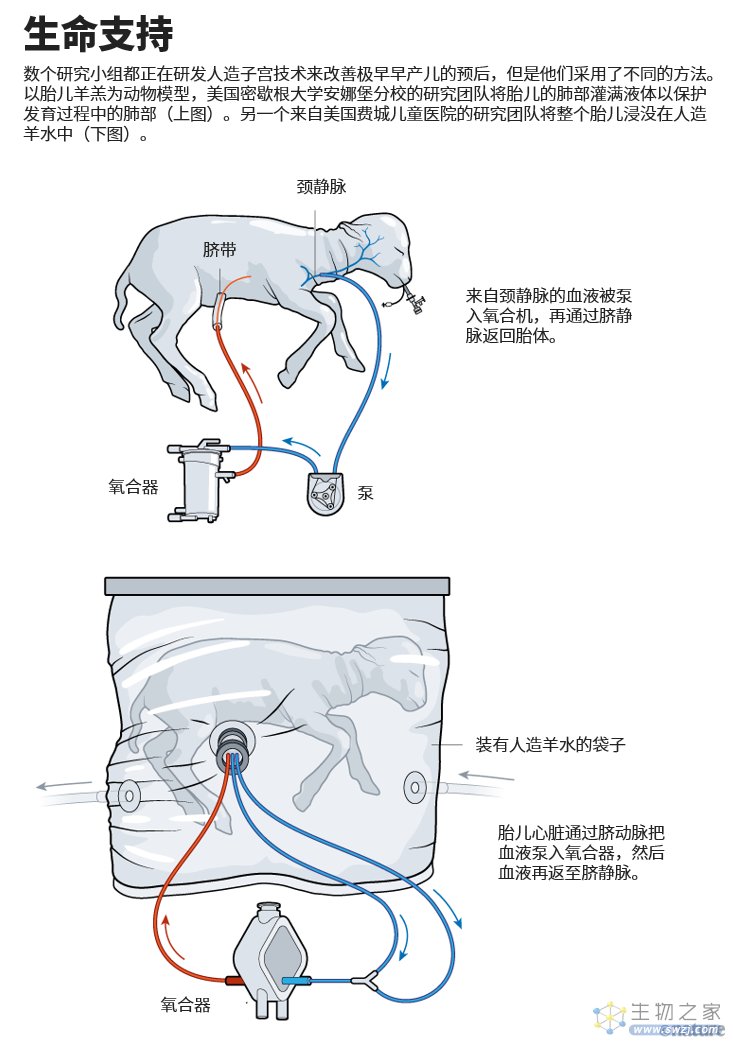
图源:Adapted from F. R. De Bie et al. Prenat. Diagn. 41, 145–158 (2021)
密歇根大学团队的装置不将婴儿浸泡于液体中,而仅通过气管插管将液体填满其肺部。该装置利用一个泵来从颈静脉中抽取血液,在胎儿体外对血液充氧,然后再通过脐静脉把血液送回胎体;而CHOP研究组则是将其装置连接到了胎儿的脐动脉和脐静脉。
每种方法都有其优缺点,这些研究小组在7月发表的两篇评论中也都强调了这一点[3,4]。目前CHOP装置需要的分娩方式必须为剖腹产,因为脐动脉在自然分娩过程中就会开始快速闭合,而且自然分娩耗时很久。但是选择性剖宫产对所造成孕妇的风险不小,必须考虑在内,David说。在7月发表的那篇文章[3]中,CHOP研究小组承认了这种风险的存在,但也指出高达55%的极早产儿已经通过剖腹产出生。
相比之下,采用密歇根大学研究方法的临床医生可以对早产儿实施自然分娩,并有机会判断婴儿是否能自主呼吸。如果没有,他们仍可以选择将婴儿连接到人造胎盘系统,这是因为脐静脉不会像脐动脉那样快速闭合,与Mychaliska合作的密歇根大学外科医生Robert Bartlett说。但利用外部泵来驱动血流可能会增加心脏损伤或脑出血的风险。根据已发表的数据,目前密歇根大学研究小组已经在体外维持了羊羔大约两周的生命[5],CHOP组则维持了大约四周(Mychaliska未回复请求置评的电子邮件)。
尽管各研究团队在最佳方法上不一致,但Bartlett表示他希望CHOP小组能够成功获得FDA对其开展人体试验的批准。他补充说,他和密歇根大学的同事计划在近一年内寻求FDA的批准。
西班牙巴塞罗那大学的胎儿医学专家Eduard Gratacós也在研发人造子宫,承认他的研究团队比CHOP团队落后数年。但如果能在临床试验的结果中看到希望,他说“世界上将需要多个这样的系统”。
从羊羔向人类的跨越
尽管人们对这种技术越来越兴奋,但依然存在的问题是:究竟需要什么数据才能给人类试验开绿灯。“从羊羔到人类是一个很大的跨越。”Gratacós说。
羊羔在同等发育阶段上是人类极早早产儿的两三倍,这意味着研究人员需要对体积已经很小的设备做进一步的必要调整。Bartlett说,胎猪的大小与人类胎儿更接近,但它们比羊羔更难处理。非人类灵长类动物因其与人类的生理相似性而成为开展临床试验之前的动物模型“金标准”,但它们的胎儿甚至比人类的胎儿还要小,而且开展此类实验的伦理问题也很复杂。
荷兰埃因霍温理工大学的产科医生Guid Oei和同事一直在开发他们自己的人造子宫系统,他们同时还在研发仿真娃娃以供临床医生练习转移胎儿。“你只有一次机会做对,而学习的过程不能用真人。”他说。
然而在新加坡国立大学产科医生Matthew Kemp看来,“现有实验数据没有从伦理的角度出发”,因而无法说明启动人体试验的合理性,除非“有人掌握了大量未发表数据”。Kemp本人也在研发一种人造子宫系统,他希望在CHOP的临床试验开始之前能先看到与实验动物长期表现有关的数据,以及来自非人类灵长类动物的数据。(CHOP研究小组在其7月份的评论中暗示其“为监管部门批准准备了大量未发表数据”[3])。“这是一种全新的治疗方式。”Kemp说,“底线是他们必须有力地提出,无论从短期还是长期来看都(比现有救治方案)更好、更安全”。
道德问题和其他
安全问题并非唯一的伦理顾虑。David说,人造子宫的发展代表了“巨大的转型式飞跃”,“解决许多问题”。但她补充说“这也带来了一系列全新的问题”。在 2017 年的研究[1]引起媒体的广泛报道后,人造子宫有朝一日可能会取代怀孕的担忧不胫而走。
但研究者们不在意这些担忧。Werner说,这个想法“目前还遥不可及,当下不值得和当前技术关联起来讨论影响。”
在美国研发人造子宫的人,还不得不面对一个对生殖权利高度政治敏感的环境。Flake和Mychaliska一直小心翼翼,避免表达出人造子宫可能改变胎儿生存能力定义的意思。自美国最高法院于去年6月推翻在堕胎问题上具有里程碑意义的1973年罗伊诉韦德案后,这一概念带来了巨大影响。在此之前,1973年的裁决一直保护着人们的堕胎权利,直至胎儿于宫外能存活的时间。
英国达勒姆法学院的生物律师Chloe Romanis说,甚至如何称呼这些设备中的生命体也是个难事。她说,他们不是传统意义上的“胎儿”(fetus),因为他们不再呆在子宫内。有些人认为他们也不是“新生儿”(neonate),因为该单词的拉丁语词根带有“已经出生”的含义。“我们赋予这些前所未有的新患者的名称,将产生法律和社会赋予其权利上的影响。” Werner说。CHOP小组提出了一个全新的名称:新生胎儿(fetal neonates或fetonates)。
一些研究人员还担心,人造子宫是用更昂贵的技术方案去解决一种更深层次的问题。美国加州大学旧金山分校的胎儿外科医生Michael Harrison(有时被称为“胎儿手术之父”)说,他目前看到的数据确实有希望。但他质疑是否值得将“所有金钱和技术都投入到”后续存活可能性很低的婴儿身上,而不是去寻找方法来改进妊娠期支持或早产重症监护的标准化技术。从长远来看,后者也许能够减少人们对人造子宫技术的需求。
David对此表示赞同,并补充道,目前缺乏足够的有关研究和研究资金来探究女性早产的病因以及如何预防早产等问题。“这需要认真对待。”她说,“人造子宫只能解决其中一小部分问题。”
Bartlett认为针对早产的系统性措施确实重要,但他认为,极早产儿迫切需要更好的治疗方法。“预防早产发生的万能之策是不存在的,我们的有生之年都不太可能出现。”他说。“系统性措施无效的时候,我们就需要这些技术。”
参考文献:
1. Partridge, E. A. et al. Nature Commun. 8, 15112 (2017).
2. Crump, C., Winkleby, M. A., Sundquist, J. & Sundquist, K. JAMA 322, 1580–1588 (2019).
3. Flake, A. W., De Bie, F. R., Munson, D. A. & Feudtner, C. J. Perinatol. https://doi.org/10.1038/s41372-023-01716-2 (2023).
4. Kukora, S. K., Mychaliska, G. B. & Weiss, E. M. J. Perinatol. https://doi.org/10.1038/s41372-023-01713-5 (2023).
5. McLeod, J. S. et al. J. Pediatr. Surg. 54, 1147–1152 (2019).
原文以Human trials of artificial wombs could start soon. Here’s what you need to know标题发表在2023年9月14日《自然》的新闻特写板块上